Blut
Die Konzentration von Erythrozyten im Urin von Gesunden ist sehr niedrig (0- 5 Erythrozyten/µL). Diese Konzentrationen liegt unterhalb der Nachweisgrenze von Teststreifen.

Hämaturie
Der Begriff Hämaturie bezeichnet die gesteigerte Ausscheidung von Erythrozyten im Urin und ist in den meisten Fällen pathologisch.
Makrohämaturie
Der Urin erscheint rot und enthält Blut, welches ab Konzentrationen von
Mikrohämaturie
Der native Urin hat eine normale Farbe. Nach Zentrifugation des Urins wird am Grund des Röhrchens ein roter Fleck sichtbar. Eine Mikrohämaturie liegt vor, wenn mehr als 5-10 Erythrozyten/µL gefunden werden. Bei der mikroskopischen Untersuchung des Urinsediments liegt eine Mikrohämaturie vor, wenn 5-10 Erythrozyten pro/HPF(High Power Field = Gesichtsfeld bei 400facher Vergrösserung) zu beobachten sind.
Eine mit chemischen Methoden gefundene Hämaturie sollte immer auch im Urinsediment untersucht werden. Die Rotverfärbung des Urins auf Grund anderer Substanzen als Blut wird im Abschnitt "Farbe" des Kapitels "physikalische Untersuchung" besprochen.
Klinische Bedeutung
Hämaturie ist ein häufiger Teststreifenbefund. Die meisten Hämaturien haben ihre Ursache im Urogenitaltrakt.
Prärenale Hämaturie :
Hämorrhagische Diathese, Hämophilie, Thrombopathie und Antikoagulantien-Therapie. Hämaturie auf Grund körperlicher Anstrengung (Sport).
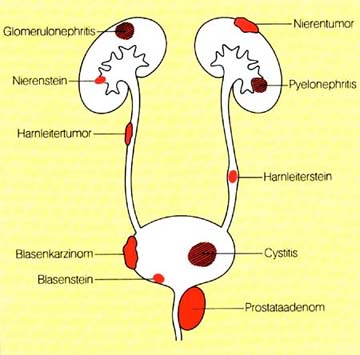
Renale Hämaturie:
Glomerulonephritis (oft in Kombination mit Proteinurie und Erythrozytenzylindern), Lupus erythematodes, Periarteriitis nodosa, Zystenniere, Gicht und diabetische Nephropathie, Pyelonephritis, Nierentumoren, Mikrokristallurie (Harnsäure, Kalzium).
Postrenale Hämaturie:
Urolithiasis, Verletzungen der Nieren und der Harnwege, Tumoren der Harnwege.
Hämoglobinurie
Eine Hämoglobinurie tritt bei intravasaler Hämolyse auf. Hämoglobin erscheint im Urin, wenn die Bindungskapazität des Haptoglobins im Plasma und die tubuläre Rückresorptionskapaziät gesättigt sind. Dies ist üblicherweise der Fall bei Hämoglobin-Plasmakonzentrationen von
Die wichtigsten Ursachen der Hämoglobinurie sind:
- Genetische Formen
- Angeborene hämolytische Anämien
- Erworbene Formen
- Transfusionsreaktionen
- Verbrennungen
- Bakterielle Hämolysine (Streptokokkeninfektionen), Sepsis
- Physikalischer Schädigung der Erythrozyten (Frost, Märsche, mikroangiopathische hämolytische Anämie)
- Paroxysmale nächtliche Hämoglobinurie PNH
Myoglobinurie
Myoglobin ist ein Muskelbestandteil und erscheint im Urin in Zusammenhang mit muskulären Läsionen.
Die wichtigsten Ursachen der Myoglobinurie sind:
- Muskelnekrose
- "Crush"-Syndrom (Verschüttete mit ausgedehnten Muskelquetschungen)
- Arterielle Ischämie der Extremitäten, Myokardinfarkt
- Chirurgie
- Metabolische Myoglobinurie
- Hereditäre Myopathie (z.B. MacArdle-Krankheit)
- Maligne Hyperthermie
- Carnitin-Palmityl-Transferase-Mangel
- Harte körperliche Muskelarbeit
- Toxische Substanzen
- Haff-Krankheit
- Schlangenbiss
- Medikamente
- Autoimmunerkrankungen
- Polymyositis
Spezifität
Der Test ist spezifisch auf Hämoglobin und Myoglobin, kann aber die beiden Substanzen nicht unterscheiden. Er wird nicht durch andere Zellbestandteile im Urin beeinflusst.
Auf gewissen Teststreifen gibt es verschiedene Farbskalen für Erythrozyten- und Hämoglobin-Konzentration.
Beachten Sie: Lysierte Erythrozyten ergeben eine positive Farbreaktion, sind aber bei der mikroskopischen Untersuchung nicht sichtbar.
Intakte Erythrozyten ergeben punktförmige Farbereaktionen, während lysierte Erythrozyten den Teststreifen diffus anfärben.
